Maladie de Lyme et autres maladies transmises par les tiques : renseignements à l'intention des professionnels de la santé
La maladie de Lyme est une affection multisystémique causée par Borrelia burgdorferi, un spirochète transmis par certaines espèces de tiques du genre Ixodes. L'Agence de la santé publique du Canada (l'Agence), en partenariat avec les autorités provinciales et territoriales de la santé publique, mène des activités de surveillance de la maladie de Lyme au Canada, et ces études démontrent que l'incidence de cette maladie est à la hausse au pays.
L'Agence encourage les professionnels de la santé à se renseigner sur la maladie de Lyme au Canada, sur la façon d'en reconnaître les symptômes, sur le traitement qui convient aux patients chez qui la maladie est diagnostiquée, ainsi que sur la déclaration des cas de la maladie de Lyme par les voies prévues à cette fin.
Les renseignements qui suivent reflètent l'état actuel des connaissances dans la littérature médicale. L'Agence reconnaît qu'il faudra en apprendre davantage sur l'épidémiologie de la maladie de Lyme et des autres maladies transmises par les tiques au Canada. De plus, certaines questions cliniques restent sans réponse, notamment pourquoi les symptômes persistent-ils chez certaines personnes après le traitement de l'infection et comment optimiser le diagnostic d'une réinfection. L'Agence s'est engagée à poursuivre les recherches et l'examen des nouvelles connaissances scientifiques, en vue d'améliorer la détection, le diagnostic et le traitement de la maladie de Lyme.
Contenu de la présente page :
- Maladie de Lyme chez les humains :
- Surveillance des cas de la maladie de Lyme
- Autres maladies transmises par les tiques au Canada
- Identification de tiques à pattes noires
- Élimination des tiques
- Présentation de tiques à des fins d'identification et de dépistage
- Références
Maladie de Lyme chez les humains
Aperçu
La maladie de Lyme est une maladie multisystémique causée par la bactérie B. burgdorferi, un spirochète transmis par certaines espèces de tiques du genre Ixodes, plus particulièrement la tique à pattes noires et la tique occidentale à pattes noires (Ogden et al., 2009). Les tiques deviennent infecter et peuvent transmettre la bactérie aux humains après s'être nourries d'animaux sauvages hôtes qui sont infectés, comme des rongeurs ou des oiseaux. Chez les humains, l'infection due à B. burgdorferi cause ce que l'on appelle la maladie de Lyme.
Il s'agit de la maladie à transmission vectorielle la plus répandue dans les régions nordiques tempérées. La maladie de Lyme est devenue une maladie à déclaration obligatoire à l'échelle nationale en décembre 2009. À ce titre, tous les professionnels de la santé doivent déclarer les cas de maladie de Lyme à l'Agence, par l'entremise de leur système de santé publique provincial ou territorial. L'Agence affiche l'information sur les maladies à déclaration obligatoire sur son site Web.
À l'heure actuelle, l'Agence dispose de données sur les cas de maladie de Lyme déclarés entre 2009 et 2013Note de bas de page * :
- 2009 : 144 cas;
- 2010 : 143 cas
- 2011 : 266 cas
- 2012 : 338 cas
- 2013 : 682 cas
- 2014 : L'Agence est toujours à valider les rapports reçus des provinces et des territoires. Le nombre définitif sera confirmé et sera intégré au présent rapport.
À l'heure actuelle, plus de 80 % des cas signalés ont été contractés au Canada.
L'incidence de la maladie de Lyme culmine chez les enfants âgés de 5 à 9 ans et chez les adultes âgés de 55 à 59 ans (Source : Bacon et al., 2008).
- Note de bas de page *
-
Ces chiffres pourraient varier légèrement car les services provinciaux et territoriaux de santé publique peuvent de temps à autre identifier rétroactivement des cas et mettre à jour leurs statistiques. De plus, les rapports de la santé publique ne permettent pas de dresser un portrait complet de la situation. Le nombre de cas réels de maladie de Lyme au Canada est probablement plus élevé.
Il arrive également qu'il y ait réinfection après le traitement, en particulier lorsqu'une personne est réinfectée par une souche différente de B. burgdorferi.
Présentation clinique et évolution clinique
Les manifestations cliniques de la maladie de Lyme traduisent dans une large mesure la biologie de B. burgdorferi qui se multiplie dans la peau (stade localisé précoce de la maladie de Lyme, qui rappelle parfois l'érythème migrant), puis se disperse (stades précoce et avancé de la maladie disséminée) dans la circulation sanguine vers d'autres sites corporels où la bactérie endommage les tissus (Bockenstedt, 2008, p. 283). Les symptômes apparaissent, et parfois se chevauchent, en différents stades, soit le stade précoce de la maladie localisée, la première phase de l'infection disséminée et le stade avancé de la maladie.
Il faut connaître les manifestations cliniques et les facteurs de risque épidémiologiques et tenir compte de la maladie de Lyme dans le diagnostic différentiel chez les patients qui présentent des signes et des symptômes compatibles. La précision du diagnostic est l'un des facteurs clés pour gérer la maladie avec succès.
Stade localisé précoce de la maladie
Il est important de souligner que certaines personnes atteintes de la maladie de Lyme présentent peu ou pas de symptômes, alors que d'autres peuvent souffrir de symptômes graves. De plus, il peut arriver que les symptômes n'apparaissent que plusieurs semaines après que la personne ait été piquée. Dans ce cas, la personne peut ne pas se rappeler qu'elle a été piquée ou ne pas associer ses symptômes à la piqûre de la tique. Comme la tique à pattes noires est très petite, certaines personnes ne se rendent même pas compte qu'elles ont été piquées.
Un signe caractéristique de la maladie de Lyme au stade précoce non disséminé est la présence d'une éruption cutanée qui s'étend progressivement et que l'on appelle érythème migrant. Cette éruption peut apparaître au site de la piqûre par la tique infectée, généralement dans les 7 à 14 jours (intervalle de 3 à 30 jours) après l'infection, et elle peut persister jusqu'à 8 semaines. Il importe toutefois de préciser que l'éruption cutanée n'est pas présente dans tous les cas et qu'il faut surveiller la présence d'autres symptômes de la maladie, notamment une fièvre de faible intensité, de la fatigue, un mal de tête et une douleur articulaire, pour appuyer le diagnostic différentiel.
Note sur l'érythème migrant
Des preuves continuent d'apparaître au sujet de la prévalence de l'érythème migrant (une éruption érythémateuse maculaire qui s'étend vers l'extérieur à partir de l'endroit de la morsure de la tique) et la fréquence à laquelle l'érythème migrant prend l'apparence d'une cible (plaque rouge qui s'étend vers l'extérieur avec un dégagement du centre vers la périphérie).
Bien que de nombreux manuels de médecine indiquent que l'érythème migrant survient dans 70 à 80 % des cas et que l'éruption concentrique apparaît dans 50 % de ces cas, certaines études récentes suggèrent que l'éruption concentrique se manifeste moins souvent (Stonehouse et al., 2007).
Par conséquent, il est important que les cliniciens ne se basent pas seulement sur la présence ou l'absence d'une éruption concentrique pour établir leur diagnostic. Bien qu'une telle éruption est considérée comme un indice sérieux de la maladie de Lyme, elle n'est pas absolument pathognomonique de la maladie de Lyme; un érythème migrant peut prendre d'autres formes - des lésions solides, des teintes bleu-violet et des croûtes et des lésions vésiculeuses ont aussi été documentées. L'éruption cutanée n'est pas douloureuse, ni prurigineuse, mais elle peut être chaude au toucher. Chez les patients qui ont la peau foncée, l'érythème migrant peut apparaître davantage comme une ecchymose. Par conséquent, l'absence d'une éruption concentrique ou d'érythème migrant rouge typique n'exclut pas la maladie de Lyme en tant que diagnostic approprié.
L'érythème migrant peut prendre plusieurs formes, notamment :

Image 1 : Un signe caractéristique de la maladie de Lyme à un stade précoce non disséminé est la présence d'une éruption cutanée qui s'étend progressivement et que l'on appelle érythème migrant.
Reproduit avec la permission du Dr John Aucott, MD Lyme, Foundation consacrée à la recherche sur la maladie de Lyme

Reproduit avec la permission du Dr John Aucott, MD Lyme, Foundation consacrée à la recherche sur la maladie de Lyme

Reproduit avec la permission du Dr John Aucott, MD Lyme, Foundation consacrée à la recherche sur la maladie de Lyme

Image 2 : Certaines lésions cutanées imputables à la maladie de Lyme sont uniformément rouges et dépourvues de l'anneau caractéristique.
Reproduit avec la permission du Dr John Aucott, MD Lyme, Foundation consacrée à la recherche sur la maladie de Lyme
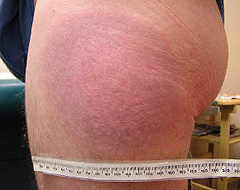
Reproduit avec la permission du Dr John Aucott, MD Lyme, Foundation consacrée à la recherche sur la maladie de Lyme

Stade disséminé précoce de la maladie
Si la maladie n'est pas traitée, ce deuxième stade de la maladie peut durer plusieurs mois. Les symptômes de ce stade peuvent comprendre ce qui suit :
- Fatigue et faiblesse généralisée
- Troubles neurologiques : neuropathie crânienne, méningite, radiculoneuropathie motrice et sensorielle, multinévrite, troubles cognitifs légers, encéphalopathie, radiculopathie
- Troubles cardiaques : troubles de la conduction, p. ex. bloc atrio ventriculaire; bloc ventriculaire; myocardite, péricardite; mort subite
- Éruptions cutanées (multiples lésions d'érythème migrant)
- Autres manifestations (conjonctivite, kératite, uvéite, hépatite bénigne, splénomégalie)
Stade avancé de la maladie de Lyme
Si la maladie n'est toujours pas traitée, la maladie de Lyme peut durer des mois, voire des années. Les symptômes peuvent comprendre :
- Troubles rhumatologiques : arthrite oligoarticulaire asymétrique touchant particulièrement les genoux (arthrite chronique, arthrite migrante transitoire et épanchement dans une ou plusieurs articulations; kyste poplité; si la maladie n'est pas traitée, l'arthrite peut revenir dans les mêmes articulations ou dans d'autres)
- Troubles neurologiques : forme légère d'encéphalopathie subaiguë affectant la mémoire et la concentration, forme légère de polyneuropathie axonale chronique prenant la forme d'une paresthésie distale et, plus rarement, d'une douleur radiculaire. Il est rare que la maladie de Lyme entraîne une encéphalomyélite ou une leucoencéphalopathie.
Diagnostic
En général, le diagnostic de la maladie de Lyme repose essentiellement sur les manifestations cliniques et s'appuie sur des antécédents d'exposition possible à des tiques dans une région où l'on sait, ou l'on soupçonne, que la tique à pattes noires est établie. Il est important d'obtenir une évaluation précise des antécédents d'exposition, notamment les voyages locaux et éloignés dans les régions endémiques ou les régions où le risque est émergent. Cependant, comme le nombre de tiques augmente, il est possible de contracter la maladie de Lyme en dehors des régions actuellement désignées, et ce facteur devrait être pris en compte durant l'évaluation des patients. La détection d'anticorps dirigés contre B. burgdorferi, à l'aide de la méthode sérologique en deux volets décrite ci-après, offre un outil diagnostique supplémentaire. Cependant, les patients qui présentent des symptômes manifestes de la maladie de Lyme à un stade précoce localisé devraient être diagnostiqués et traités sans confirmation en laboratoire, car les faux négatifs sont fréquents durant le stade précoce de la maladie.
Diagnostic en laboratoire
Une confirmation en laboratoire de l'infection à B. burgdorferi est problématique. Le dépistage des anticorps peut contribuer au diagnostic, mais seulement en vertu des conditions soigneusement choisies et au risque de générer de faux résultats positifs. L'isolement du spirochète n'est pas pratique et la détection de l'ADN par la technologie de la réaction en chaîne de la polymérase est expérimentale. À ce titre, le diagnostic de la maladie de Lyme est principalement clinique. Les analyses en laboratoire ne doivent être utilisées que pour compléter les résultats cliniques et non pas comme base pour le diagnostic. (Goroll, 2014, p. 1156). Cela dit, les tests diagnostiques actuels utilisés au Canada sont des outils appropriés pour le diagnostic de la maladie de Lyme disséminée à un stade précoce ou avancé.
La méthode la plus couramment utilisée pour appuyer un diagnostic clinique présumé de maladie de Lyme est la démonstration de la présence d'anticorps spécifiques de B. burgdorferi dans le sérum du patient. Il est recommandé à cette fin d'utiliser un algorithme à deux volets (voir la section suivante) : un essai immunoenzymatique (EIA) devrait d'abord être fait et, si ce test est positif ou ambigu, il doit être suivi d'un test par transfert Western. Les résultats du test par transfert Western doivent être interprétés conformément aux lignes directrices de l'Infectious Disease Society of America (IDSA) pour assurer un équilibre optimal entre sensibilité et spécificité.
Dans les cas présumés de méningite de Lyme, des tests de dépistage des anticorps IgM ou IgG dans l'espace intrathécal, réalisés par un laboratoire accrédité, peuvent être utiles. Tous les laboratoires de diagnostic dans l'ensemble du Canada ont des systèmes de qualité et accrédités en place (comme CAP, OLA ou ISO) soit pour toutes les procédures ou les essais effectués en laboratoire ou plus précisément les tests sérologiques pour la maladie de Lyme. En outre, tous les tests sérologiques pour la maladie de Lyme utilisés dans ces laboratoires ont été homologués à cette fin par Santé Canada et prennent part au programme externe de vérification de la compétence pour garantir des résultats de qualité supérieure.
Épreuves de laboratoire
Les tests sérologiques et les tests d'ADN peuvent être utiles dans certaines circonstances, en particulier pour appuyer un diagnostic clinique présumé de la maladie de Lyme disséminée à un stade précoce ou avancé.
Méthode d'analyse en deux volets
Le Laboratoire national de microbiologie (LNM) de l'Agence et certains laboratoires provinciaux aident les cliniciens à diagnostiquer la maladie de Lyme au moyen d'une analyse sérologique en deux volets qui inclut un test de dépistage par essai immunoenzymatique, suivi d'un test de confirmation par transfert Western.
Selon l'Agence, l'utilisation de cette méthode en deux volets, par les Centers for Disease Control and Prevention des États Unis et l'European Centre for Disease Prevention and Control, repose sur des données scientifiques probantes.
Remarques sur les analyses sérologiques
- Les analyses sérologiques sont peu sensibles si elles sont réalisées dans les premières semaines de l'infection. À ce stade, un diagnostic clinique devrait donc être posé chez les patients qui présentent des symptômes de la maladie de Lyme. Dans certains cas, l'analyse des échantillons de sang prélevés en phase aiguë (premiers échantillons recueillis) et en phase convalescente (prélevés de deux à quatre semaines plus tard) peut être utile pour confirmer l'infection.
- Le médecin devrait préciser sur la demande la zone possible d'exposition (c.-à-d. en Amérique du Nord ou en Europe), car les espèces de Borrelia peuvent différer selon le continent et le pays et que les tests effectués par les laboratoires de santé publique varieront en conséquence.
- Chez les personnes qui ont la maladie depuis > 1 mois, seuls des tests IgG doivent être effectués (et non des tests IgM). Un test IgM positif pris seul n'est pas suffisant pour diagnostiquer la maladie chez ces patients.
- En raison de la persistance des anticorps, un résultat positif à une analyse sérologique ne permet pas de faire la distinction entre une infection active et une infection passé.
- Les analyses sérologiques ne peuvent pas être utilisées pour mesurer la réaction au traitement (en d'autres mots, elles ne doivent pas servir de test de contrôle post-traitement).
- L'épreuve immunoenzymatique (EIA) a une faible spécificité et peut donner des résultats faussement positifs s'il est utilisé seul. Il peut y avoir réaction croisée entre l'EIA et les anticorps dirigés contre les spirochètes commensaux ou pathogènes, certaines infections virales (p. ex. varicelle et virus Epstein-Barr) ou certaines maladies auto-immunes (p. ex. lupus).
Lignes directrices des laboratoires canadiens pour le diagnostic
Les directives des laboratoires canadiens pour le diagnostic de la maladie de Lyme sont conformes aux directives adoptées par les autorités de santé publique aux États-Unis et en Europe et respectent les normes internationales actuelles.
Des professionnels de la santé publique de ces pays sont préoccupés par les signalements de laboratoires qui n'utilisent pas les critères et les tests adéquatement validés ou les normes recommandées pour l'interprétation des résultats (CDC, MMWR, 2005). D'autres recherches devront être menées pour approfondir les connaissances actuelles sur les nouvelles espèces de Borrelia et sur les souches d'autres pathogènes transmis par des tiques. Cela permettra d'étayer le développement de méthodes diagnostiques et d'identifier de manière fiable les agents pathogènes émergents.
Traitement
Les schémas thérapeutiques inscrits dans le tableau qui suit s'appliquent à la maladie de Lyme localisée (stade précoce). Les directives sur le traitement des patients atteints de la maladie de Lyme disséminée (stade précoce ou avancé) sont décrites dans les références données ci-après (Wormser et al., 2006).
Ces schémas ne sont que des lignes directrices qui peuvent avoir besoin d'être adaptées selon l'âge du patient, ses antécédents médicaux, ses problèmes de santé sous-jacents, ses allergies ou une grossesse. Consulter un infectiologue, au besoin, pour obtenir les directives sur le traitement les plus récentes ou pour aider le patient à prendre une décision personnelle relativement au traitement.
| Catégorie d'âge | Médicament | Dose | Maximum | Durée en jours (plage) |
|---|---|---|---|---|
| Adultes | Doxycycline | 100 mg, per os, q 12 h | S. O. | 14 (14-21) |
| Céfuroxime axétil | 500 mg, per os, q 12 h | S. O. | 14 (14-21) | |
| Amoxicilline | 500 mg, per os, q 8 h | S. O. | 14 (14-21) | |
| Enfants | Amoxicilline | 50 mg/kg par jour per os, divisé en 3 doses | 500 mg par dose | 14 (14-21) |
| Doxycycline* | 4 mg/kg par jour per os, divisé en 2 doses | 100 mg par dose | 14 (14-21) | |
| Céfuroxime axétil | 30 mg/kg par jour, per os, divisé en 2 doses | 500 mg par dose | 14 (14-21) |
Remarques :
- Pour les patients qui ne tolèrent pas l'amoxicilline, la doxycycline et le céfuroxime axétil, il est possible d'utiliser les macrolides azithromycine, clarithromycine ou érythromycine même si leur efficacité est moindre. Il faut suivre de près les patients traités avec des macrolides pour s'assurer de la disparition des manifestations cliniques.
- * La doxycycline est contre-indiquée chez les enfants de moins de 8 ans et chez les femmes enceintes ou qui allaitent. Pour ces groupes, l'amoxicilline est le médicament de choix.
Bien qu'une antibiothérapie de 14 à 21 jours administrée en temps opportun (ou de 28 jours pour certains types de maladie de Lyme disséminée) permet de traiter efficacement la plupart des cas de maladie de Lyme, certains patients atteints de la maladie de Lyme éprouvent des symptômes persistants après le traitement. Les recherches sur les causes de la persistance des symptômes et sur les méthodes de traitement se poursuivent. Rien n'indique pour l'instant que les symptômes qui persistent indiquent une infection évolutive. L'inflammation post-infectieuse, causée par les dommages du processus infectieux, peut être traitée par des anti-inflammatoires.
Maladie de Lyme chez les femmes enceintes
Quelques études préliminaires de cas de femmes enceintes atteintes d'une forme non traitée de la maladie de Lyme ont fait état de résultats indésirables, notamment des bébés morts à la naissance ou dans les 48 heures suivant la naissance, mais aucune tendance constante d'anomalies n'est ressortie. De grandes études démographiques menées par la suite n'ont démontré aucun risque accru de résultats indésirables chez les femmes enceintes atteintes de la maladie de Lyme qui ont reçu un traitement approprié. De plus, une comparaison des résultats de la grossesse dans les zones fortement endémiques et dans les zones non endémiques n'ont pas fait état d'une plus forte incidence de résultats indésirables dans les zones fortement endémiques (O'Connell, 2011).
Antibiothérapie post-exposition
Certains spécialistes recommandent l'administration de doxycycline en une dose unique de 200 mg (ou de 4,4 mg/kg pour les personnes pesant moins de 45 kg jusqu'à une dose maximale de 200 mg) pour les personnes âgées de 8 ans et plus qui ont été piquées dans une région où l'on sait que l'infection est hyperendémique. La prophylaxie peut débuter dans les 72 heures suivant le retrait d'une tique à pattes noires se nourrissant de sang, même si la tique est fixée à la peau depuis 36 heures ou plus. Il n'existe aucune donnée sur l'utilisation de l'amoxicilline à des fins prophylactiques chez les enfants plus jeunes.
Au Canada, une telle prophylaxie devrait être envisagée si la prévalence de tiques porteuses de B. burgdorferi est élevée. L'Agence de la santé publique du Canada continue de surveiller l'évolution de la répartition géographique et la prévalence des tiques infectées et des cas de maladie de Lyme.
Prévention
Il n'existe actuellement aucun vaccin contre la maladie de Lyme. La meilleure façon d'éviter la maladie de Lyme est de se protéger contre les piqûres de tiques. À cette fin, les professionnels de la santé doivent aviser leurs patients de prendre les mesures suivantes :
- Couvrez-vous si vous entrez dans une zone où vous pourriez être exposé à des tiques. Portez des chaussures fermées, un pantalon et un chandail à manches longues. Remontez vos chaussettes par-dessus le bas de votre pantalon pour empêcher les tiques de grimper sur vos jambes. Il est plus facile de repérer les tiques si vous portez des vêtements pâles.
- Utilisez un insectifuge qui contient du DEET
 (concentration entre 20 et 30 %) ou de l'icaridine. L'insectifuge peut être appliqué sur les vêtements et sur les régions exposées de la peau. Lisez et suivez toujours le mode d'emploi sur l'étiquette du produit.
(concentration entre 20 et 30 %) ou de l'icaridine. L'insectifuge peut être appliqué sur les vêtements et sur les régions exposées de la peau. Lisez et suivez toujours le mode d'emploi sur l'étiquette du produit. - Prenez une douche ou un bain dans les deux heures suivant votre activité extérieure pour éliminer les tiques non fixées à la peau. Inspectez quotidiennement tout votre corps pour repérer les tiques. Comme les tiques au stade de nymphe sont de la taille de graines de pavot, elles sont très difficiles à détecter. Les tiques se fixent à la peau et devraient être retirées dans un délai de 24 à 48 heures pour prévenir l'infection. N'oubliez pas de vérifier la présence de tiques chez les enfants et les animaux domestiques.
Surveillance des cas de la maladie de Lyme
Maladie de Lyme chez des Canadiens
Depuis décembre 2009, la maladie de Lyme est une maladie à déclaration obligatoire à l'échelle nationale. Ainsi, les professionnels de la santé doivent déclarer tous les cas remplissant les critères de la définition de cas pour la surveillance au médecin hygiéniste local. La classification des cas suit la définition de cas confirmé et de cas probable qui suit :
Cas confirmés
- Manifestations cliniques de la maladie avec confirmation en laboratoire par l'isolement de Borrelia burgdorferi dans un échantillon clinique approprié ou par la détection d'acide désoxyribonucléique (ADN) de B. burgdorferi par réaction en chaîne de la polymérase (PCR); ou
- Manifestations cliniques de la maladie et antécédents de résidence ou de voyage dans une région endémique, et résultats de laboratoire confirmant une infection au moyen de méthodes sérologiques et d'interprétations des essais approuvées.
Cas probables
- Manifestations cliniques de la maladie en l'absence de résidence ou de voyage dans une région endémique et résultats de laboratoire indiquant une infection (c.-à-d. résultat positif ou indéterminé au test ELISA et résultat positif d'anticorps IgM et IgG au test par transfert Western); ou
- Érythème migrant observé par un clinicien en l'absence de résultats de laboratoire indiquant une infection, mais antécédents de résidence ou de voyage dans une région endémique.
L'Agence dispose actuellement des données sur les cas de maladie de Lyme déclarés entre 2009 et 2013* :
- 2009: 144 cas
- 2010: 143 cas
- 2011: 266 cas
- 2012: 338 cas
- 2013 : 682
- 2014: L'Agence est toujours à valider les rapports reçus des provinces et des territoires. Le nombre définitif sera confirmé et sera intégré au présent rapport
Ces chiffres pourraient varier légèrement, car les organismes de santé publique provinciaux ou territoriaux peuvent de temps à autre identifier rétroactivement les cas et mettre à jour leurs statistiques.
Bien que l'Agence exerce une surveillance à la fois sur les tiques porteuses de la bactérie qui cause la maladie de Lyme et sur les cas humains de la maladie de Lyme, la surveillance permet de détecter une partie seulement des cas de maladie de Lyme au Canada. Le nombre réel de cas d'infections de la maladie de Lyme au Canada est probablement beaucoup plus élevé.
Cela est également vrai aux États-Unis. Chaque année, environ 30 000 cas de la maladie de Lyme sont rapportés par les Centers for Disease Control and Prevention (CDC); cependant, ce nombre ne comprend pas tous les cas de la maladie de Lyme. Selon les CDC, environ 300 000 personnes reçoivent le diagnostic de la maladie de Lyme chaque année aux États-Unis. Pour plus d'information, consultez le site Web des CDC![]() (en anglais seulement).
(en anglais seulement).
L'Agence s'appuie sur les provinces et les territoires pour indiquer le nombre de cas de maladie de Lyme se produisant sur leur territoire sur une base annuelle. Afin de refléter plus fidèlement les cas de maladie de Lyme survenus au Canada chaque année, les professionnels de santé doivent rester vigilants en posant le diagnostic approprié et en signalant rapidement les cas aux autorités sanitaires de leur région.
Surveillance du risque de la maladie de Lyme dans notre environnement
L'Agence travaille avec des organismes de santé publique provinciaux et territoriaux, des autorités sanitaires et d'autres experts pour assurer la surveillance afin de déterminer les régions canadiennes où le risque de contracter la maladie de Lyme est présent.
Cela s'explique par le fait que :
- Pour les professionnels de la santé publique, il est utile de connaître les régions où l'on risque de contracter la maladie de Lyme afin d'axer leurs conseils en matière de prévention et leurs mesures de contrôle sur les personnes particulièrement à risque de contracter la maladie de Lyme en raison de leur emplacement géographique, de leur emploi (p. ex. forestier ou ouvrier de parc) ou de leurs loisirs (camping, golf, etc.).
- Le fait de savoir si un patient s'est trouvé dans une région où il existe des risques connus ou émergents de contracter la maladie de Lyme (tableau 1, figures 1 et 2) est un paramètre important pour le diagnostic de la maladie de Lyme par les professionnels de la santé.
- Il est important de connaître les régions endémiques (tableau 1 et figure 1) lorsque les professionnels de la santé et de la santé publique signalent des cas de la maladie de Lyme dans notre système de surveillance national, car une prise en compte de l'exposition des cas dans une région endémique détermine la classification des cas comme « confirmé » ou « probable ».
Deux méthodes complémentaires de surveillance sont utilisées :
La surveillance « passive » consiste à ce que les vétérinaires et les professionnels de la santé présentent, de façon volontaire, les tiques prélevées sur les êtres humains et les animaux domestiques (Ogden et al., 2006, 2010). Cette méthode permet de formuler des hypothèses quant aux endroits où les tiques peuvent s'établir.
La surveillance « active » sur le terrain consiste à recueillir des tiques ou des animaux sauvages hôtes des tiques par des méthodes normalisées afin de déterminer si des tiques vectrices de Borrelia burgdorferi sont établies et s'il existe des cycles endémiques de transmission. Ces méthodes servent à délimiter les endroits où des populations de tiques s'établissent (régions où l'on risque de contracter la maladie de Lyme) et de confirmer, grâce à des visites répétées au même endroit, dans la mesure du possible, l'existence d'une région endémique de la maladie de Lyme (Santé Canada, 1991).
À quel endroit est-on à risque de contracter la maladie de Lyme au Canada?
Le risque de contracter la maladie de Lyme est présent aux endroits où l'on retrouve des tiques porteuses de l'agent pathogène de Lyme B. burgdorferi.
Au Canada, la tique à pattes noires (Ixodes scapularis, qui s'implante dans l'est du Manitoba) et la tique occidentale à pattes noires (Ixodes pacificus, présente en Colombie-Britannique) sont les deux espèces qui transmettent la bactérie B. burgdorferi. Ces tiques sont également porteuses d'autres agents pathogènes moins communs. D'autres espèces de tiques sont reconnues pour transmettre la bactérie qui cause la maladie de Lyme dans la nature, mais elles vivent dans les nids et les terriers des animaux sauvages hôtes et mordent rarement les humains.
Le plus grand risque de contracter la maladie de Lyme au Canada survient dans les endroits où les populations de tiques s'établissent, car dans ces endroits, les tiques sont les plus abondantes. Ces endroits sont désignés comme étant des « régions endémiques de la maladie de Lyme » à la suite de la confirmation de la présence de ces tiques par une surveillance réalisée sur plusieurs années et comme étant des « régions endémiques présumées » lorsque la surveillance active sur le terrain a été effectuée pendant une seule année. Toutefois, la surveillance montre que ces tiques se sont établies dans une région plus vaste (appelée région où l'on risque de contracter la maladie de Lyme) que les régions endémiques faisant l'objet d'études intensives (Ogden et al., 2014a, b).
Ces régions sont définies comme suit :
Une région endémique confirmée de la maladie de Lyme désigne un endroit où la surveillance active sur le terrain a permis de détecter, d'une part, des populations reproductrices de tiques vectrices, comme le confirme la présence de tiques aux trois stades de développement (larve, nymphe et adulte) sur des animaux de la région ou dans le milieu pendant au moins deux années consécutives, et, d'autre part, la présence de l'agent de la maladie de Lyme (B. burgdorferi) chez les tiques ou les animaux sauvages hôtes des tiques recueillis dans la région, selon les méthodes de culture, moléculaires (plus précisément la PCR) ou d'immunofluorescence des anticorps (IFA) (Santé Canada, 1991).
Une région endémique présumée de la maladie de Lyme désigne un endroit où la surveillance active sur le terrain a révélé la présence de nombreuses tiques au cours d'une ou de plusieurs visites, ce qui porte à croire que la tique vectrice est établie. Pour qu'il s'agisse d'une région endémique présumée, B. burgdorferi doit avoir été détectée chez les tiques ou les animaux recueillis sur place.
Une région où l'on risque de contracter la maladie de Lyme désigne une localité ou une région où la présence de tiques vectrices de la maladie de Lyme a été confirmée par la surveillance active sur le terrain, sans égard à la détection de B. burgdorferi dans les échantillons prélevés sur les tiques ou les animaux (Ogden et al., 2014a).
L'étendue géographique et le degré de risque dans les régions endémiques et les régions à risque au Canada varient d'un endroit à l'autre et évoluent au fil du temps.
La surveillance effectuée au cours des dernières années révèle également que le territoire occupé par les populations établies de tiques à pattes noires s'étend et que le nombre de tiques augmente dans le centre et l'est du Canada. En revanche, en Colombie-Britannique, il existe peu de données probantes pour l'expansion des populations de tiques et selon le ministère de la santé de la Colombie-Britannique, la surveillance menée au cours de la dernière décennie a révélé un plateau en ce qui concerne le nombre de populations de tiques infectées, ce qui diffère de la propagation observée dans d'autres régions du Canada.
Il devient donc plus difficile de déterminer précisément les limites géographiques de ces populations en raison de l'exposition potentielle à des populations de tiques localisées. Toutefois, les personnes habitant ou visitant des régions adjacentes aux secteurs abritant des populations établies peuvent être plus susceptibles d'entrer en contact avec des tiques à pattes noires.
La proportion de tiques infectées par la bactérie responsable de la maladie de Lyme dans une zone géographique (la prévalence de l'infection) varie sur le plan géographique et au fil du temps. Cette proportion est particulièrement marquée dans les différences entre les régions en Colombie-Britannique et celles dans le centre et l'est du Canada. En Colombie-Britannique et dans les États du Nord-Ouest du Pacifique adjacents, la proportion de tiques I. pacificus infectées par l'agent de la maladie de Lyme est habituellement beaucoup plus faible (< 1 %) que celle de tiques I. scapularis qui sont infectées dans les régions où la maladie est endémique dans le Nord-Est des États-Unis et dans l'est et le centre du Canada (entre 10 et 60 % des tiques). Ce fait s'explique en partie en raison des différences dans les gammes d'hôtes dont se nourrissent les différentes espèces de tiques. La proportion de tiques I. scapularis infectées est souvent plus élevée chez les populations de tiques établies depuis de nombreuses années (p. ex. population de Long Point) que chez les populations nouvellement établies. D'après les données de surveillance, à Long Point, jusqu'à 60 % des tiques adultes de l'espèce I. scapularis sont infectées. Cependant, chez les autres populations de l'espèce I. scapularis établies, ce pourcentage varie généralement de 10 à 25 %.
Les professionnels de la santé et les professionnels de la santé publique devraient savoir qu'il y a un faible risque de contracter la maladie de Lyme presque partout au Canada, car les oiseaux migrateurs peuvent transporter des tiques infectées sur de grandes distances. Quoi qu'il en soit, le risque d'entrer en contact avec des tiques à pattes noires infectées est beaucoup plus élevé dans les régions où des populations de tiques sont établies, car c'est dans ces régions où le nombre de tiques est le plus élevé et où l'on trouve des tiques au stade nymphal. La proportion de tiques infectées est généralement plus élevée chez les tiques adultes par rapport aux stades nymphaux (les larves ne sont pas infectées). Toutefois, les personnes sont plus susceptibles de contracter la maladie de Lyme par une nymphe, car les nymphes sont plus nombreuses que les tiques adultes et elles sont actives au printemps et en été, lorsque les personnes sont plus susceptibles de se trouver dans les régions boisées où vivent les tiques. Les nymphes sont également très petites (voir la figure 4) et, de ce fait, plus susceptibles d'échapper à la détection et de se nourrir suffisamment longtemps (plus de 36 heures) pour transmettre la bactérie qui cause la maladie.
Notre connaissance actuelle de l'existence de régions endémiques de la maladie de Lyme et de régions où l'on risque de contracter la maladie, fondée sur la surveillance active sur le terrain, est présentée en détail au tableau 1 et à la figure 1.
| Province* | Régions endémiques et régions à risque |
|---|---|
| *À ce jour, aucune preuve de région endémique ou de région à risque de la maladie de Lyme n'a été découverte en Alberta, en Saskatchewan, à l'Île-du-Prince-Édouard, à Terre-Neuve-et-Labrador ni dans les territoires. | |
| Colombie-Britannique | Les régions endémiques de la maladie de Lyme connues et présumées sont celles de l'île de Vancouver, surtout le long de la côte est, et des basses-terres continentales de Vancouver. Les régions à risque possible comprennent le sud-ouest de la région côtière continentale (Sunshine Coast) et les régions des vallées du centre-sud de la province. Il convient de noter que les tendances en matière de prévalence et de propagation de la maladie de Lyme en Colombie-Britannique diffèrent de celles du reste du Canada. Le ministère de la santé de la Colombie-Britannique a surveillé régulièrement les régions à risque au cours de la dernière décennie, ce qui a permis d'observer un plateau en ce qui concerne le nombre de populations de tiques infectées, comparativement à la propagation observée dans d'autres régions du Canada. La proportion de tiques I. pacificusinfectées par l'agent de la maladie de Lyme est habituellement beaucoup plus faible (<1 %) que celle de I. scapularis; cet écart pourrait être lié, en partie, à des différences dans les gammes d'hôtes dont se nourrissent les deux espèces. |
| Manitoba | Les régions endémiques connues ou présumées se répartissent sur six zones : une région du côté ouest du lac des Bois (région endémique connue), la région de l'escarpement Pembina, y compris le parc provincial de la vallée du Pembina (région endémique connue), la région de Saint-Malo (région présumée), la région de Vita/Arbakka, y compris la rivière Roseau (région présumée), le parc provincial Beaudry et la rivière Assiniboine (région présumée) et les endroits avoisinant les forêts provinciales Agassiz et Sandilands (région présumée). Les régions à risque comprennent les endroits dans le sud du Manitoba qui longent la frontière avec les États-Unis, du sud de Brandon au lac des Bois, et autour de Winnipeg. |
| Ontario | Sept régions endémiques sont connues : le parc national de la Pointe-Pelée, parc provincial Rondeau, le parc provincial Turkey Point et la péninsule de Long Point, y compris le parc provincial Long Point et la région de la réserve nationale de la faune, la tourbière Wainfleet près de Welland dans la péninsule du Niagara, Prince Edward Point et des parties du parc national des Mille-Îles. Les régions à risque sont les endroits entourant Kingston et longeant la vallée du Saint-Laurent à la frontière avec le Québec qui s'étend au nord-est en direction d'Ottawa. Des régions à risque ont également été relevées dans l'ouest de l'Ontario dans la région du lac des Bois et au parc Pinery sur la rive du lac Huron. |
| Québec | Cinq régions endémiques sont connues en Montérégie, dans le sud du Québec. Les régions à risque couvrent la plupart de la Montérégie et s'étendent à certaines parties de l'Estrie et du Centre du Québec. |
| Nouveau-Brunswick | Deux régions endémiques sont connues au Nouveau-Brunswick dans la région de Millidgeville de Saint John et North Head, île Grand Manan. |
| Nouvelle-Écosse | Six régions endémiques sont connues en Nouvelle-Écosse, soit les régions de la municipalité régionale d'Halifax et les régions des comtés de Lunenburg, Shelburne, Yarmouth, Pictou et Queens. Les endroits situés autour des zones endémiques connues sont des régions à risque possible. |
Figure 1. Cette figure montre les régions où il y a un risque connu de morsures de tiques et de maladie de Lyme. Les régions présentant un risque connu de morsure de tiques et de maladie de Lyme sont appelées « régions endémiques » (il s'agit de régions endémiques « connues » si le risque de morsure de tiques et de maladie de Lyme a été confirmé par des études sur le terrain réalisées sur plusieurs années ou si de nombreux cas humains ont été recensés; autrement, il s'agit de régions endémiques « présumées »). La figure illustre également les régions où l'on risque de contracter la maladie de Lyme (hachurées) où la surveillance et des études permettent de croire que les tiques sont présentes et que le risque de contracter la maladie de Lyme existe (cartographie des risques en Colombie-Britannique (Document PDF)![]() ).
).
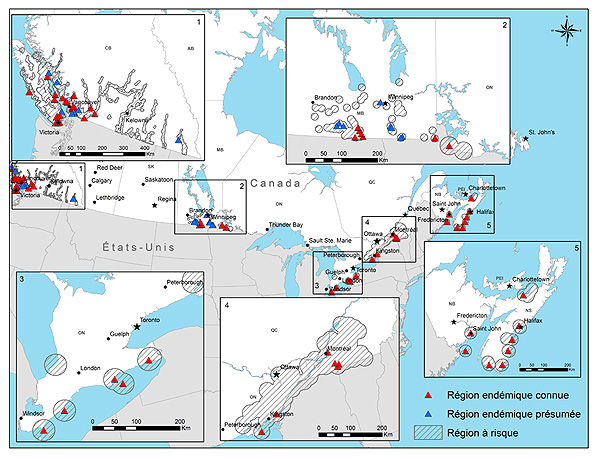
Équivalent textuel pour la Figure 1
Version agrandie de la Figure 1
Il est impossible d'effectuer la surveillance sur le terrain dans l'ensemble du Canada compte tenu de l'immensité de notre pays et des difficultés pratiques liées aux activités de surveillance dans les régions éloignées et sur les terres privées. Toutefois, comme le nombre de tiques augmente partout au pays, il est possible de contracter la maladie de Lyme hors des régions connues à l'heure actuelle. L'Agence accroît sa surveillance de la maladie afin de mieux prévoir les secteurs à risque nouveaux ou émergents. En collaboration avec des organismes provinciaux de santé publique et animale ainsi qu'avec des universités canadiennes, l'Agence a créé une carte (figure 2) indiquant les endroits susceptibles de devenir des régions endémiques de la maladie de Lyme. Cette carte vise à orienter les efforts en matière de surveillance et de prévention ainsi qu'à offrir une ressource aux personnes travaillant ou pratiquant des loisirs à l'extérieur. La carte a été créée à partir des connaissances actuelles de l'Agence sur la biologie de la tique à pattes noires et sur les facteurs environnementaux qui limitent sa survie (Ogden et al., 2008). Jusqu'à maintenant, cette carte a permis d'obtenir de bons résultats en ce qui concerne les confirmations sur le terrain (Ogden et al., 2008, 2010).
Veuillez cliquer ici pour consulter le site Web du Centre pour le contrôle des maladies de la Colombie-Britannique(En anglais seulement) ![]() portant sur la maladie de Lyme. Une carte des risques sur les régions endémiques de la maladie de Lyme en Colombie-Britannique est disponible sur ce site.
portant sur la maladie de Lyme. Une carte des risques sur les régions endémiques de la maladie de Lyme en Colombie-Britannique est disponible sur ce site.
Figure 2. Carte recensant les régions qui seraient à risque de devenir des régions endémiques de la maladie de Lyme dans le centre et l'Est et du Canada

Équivalent textuel pour la figure 2
Version agrandie de la figure 2
Les régions en couleur sur la carte correspondent, selon les prévisions actuelles, aux endroits présentant le risque le plus élevé de devenir des régions endémiques de la maladie de Lyme dans le centre et l'est du Canada au cours de la prochaine décennie, s'ils comportent un habitat boisé favorable à la tique à pattes noires. La couleur orange met l'accent sur les principales régions où la maladie de Lyme pourrait devenir endémique. Le rouge correspond aux régions présentant le risque le plus élevé de devenir des régions endémiques de la maladie de Lyme, tandis que le vert représente des régions où le risque est faible. Le gris correspond aux régions présentant en général un risque très faible de devenir une région endémique de la maladie de Lyme et où le risque de contracter la maladie de Lyme se limite principalement au risque posé par les tiques « adventives » transportées par des oiseaux migrateurs à partir des régions endémiques du Canada et des États-Unis. Dans certaines régions colorées en gris, les conditions du milieu local peuvent tout de même présenter les caractéristiques favorables à l'apparition d'une région endémique de la maladie de Lyme.
Risque de contracter la maladie de Lyme pendant un voyage à l'extérieur du Canada
Les personnes qui visitent les États-Unis devraient savoir que des populations de tiques à pattes noires sont établies dans de grandes régions, particulièrement dans le nord-est et dans le Haut-Midwest du pays. Pour obtenir de plus amples renseignements sur la maladie de Lyme aux États-Unis, veuillez consulter le site Web des Centers for Disease Control and Prevention![]() (en anglais seulement). La maladie de Lyme est également présente en Europe et dans certaines régions de l'Asie
(en anglais seulement). La maladie de Lyme est également présente en Europe et dans certaines régions de l'Asie![]() (en anglais seulement).
(en anglais seulement).
Autres maladies transmises par les tiques au Canada
La tique à pattes noires et la tique occidentale à pattes noires peuvent transmettre toutes les deux d'autres agents pathogènes que l'agent de la maladie de Lyme. Ces agents pathogènes sont tous des zoonoses (c.-à-d. des infections touchant les animaux qui peuvent entraîner des maladies chez les êtres humains) dont les hôtes naturels sont des animaux sauvages. Parmi les bactéries les plus importantes, mentionnons la bactérie Anaplasma phagocytophilum, responsable de l'anaplasmose granulocytaire humaine (AGH : Wormser et al., 2006), le protozoaire Babesia microti, responsable de la babésiose chez l'être humain et le virus de l'encéphalite Powassan, y compris la lignée du virus de la tique du chevreuil, qui peuvent tous deux causer une encéphalite. Ces tiques transportent d'autres bactéries, dont la Borrelia bissettii, la B. carolinensis et la B. kurtenbachii, mais nous ignorons si elles causent des maladies chez les êtres humains en Amérique du Nord. La B. miyamotoi survient à faible prévalence chez les tiques à pattes noires, et les cas humains récents (souffrant principalement de maladies de type grippal) associés à la B. miyamotoi ont été découverts aux États-Unis. On recommande aux médecins de faire montre de vigilance pour les cas liés à cette bactérie (Dibernardo et al., 2014).
D'autres espèces de tiques transmettent aussi des maladies au Canada, dont la fièvre pourprée des montagnes Rocheuses (causée par la Rickettsia rickettsii), qui est transmise principalement par la tique d'Anderson (Dermacentor andersoni) et la tularémie (causée par la bactérie Francisella tularensis), qui est transmise par la tique américaine du chien (Dermacentor variabilis, figure 3). L'encéphalite Powassan est causée par le virus Powassan, qui est transmise par les tiques Ixodes cookei; la fièvre récurrente (causée par la bactérie Borrelia hermsii) est transmise par les tiques molles (Argasidae) dans le sud de la Colombie-Britannique. La « tique étoilée américaine » Amblyomma americanum transporte des maladies, dont l'ehrlichiose monocytique humaine, causée par la bactérie Ehrlichia chaffeensis. Ces maladies rares au Canada sont associées aux tiques transportées par les oiseaux migrateurs en provenance des États-Unis.
Une toxine présente dans la salive de la tique d'Anderson femelle adulte peut entraîner la paralysie des êtres humains et des animaux où elle se nourrit. Cette paralysie ascendante commence dans les jambes et attaque d'autres muscles pendant que la tique se nourrit. La paralysie peut toucher des muscles importants pour la respiration, et en l'absence d'un diagnostic et d'un traitement rapide, elle peut entraîner la mort. Le simple fait de retirer la tique pendant que celle-ci se nourrit suffit habituellement pour assurer la guérison (Gregson, 1973). La tique d'Anderson est présente du centre de la Saskatchewan jusqu'en Colombie-Britannique, mais il se peut qu'elle soit incapable génétiquement de causer la paralysie dans les Prairies canadiennes (Lysyk, 2010). D'autres espèces de tiques endémiques présentes au Canada, comme la tique américaine du chien et la tique à pattes noires, ont été associées à des cas de paralysie à l'étranger (Gregson, 1973).
Identification des tiques à pattes noires
La tique à pattes noires est beaucoup plus petite et moins commune que la tique américaine du chien, Dermacentor variabilis. Les tiques à pattes noires adultes ne portent pas sur le dos la marque blanche qu'on constate sur le dos de la tique du chien (figure 3). À jeun, les tiques à pattes noires femelles adultes mesurent de 3 à 5 mm de long et ont le corps rouge et brun foncé. Les formes immatures (larves et nymphes) sont beaucoup plus petites et plus pâles (figure 4). À l'exception des mâles adultes, les tiques grossissent et changent de couleur lorsqu'elles se nourrissent. Il est commun qu'une femelle adulte passe d'une couleur blanchâtres lorsqu'elle commence à se nourrir à gris foncé ou presque noire lorsqu'elle est gorgée et peuvent alors atteindre la taille d'un petit raisin (figure 5). Les larves et les nymphes augmentent aussi proportionnellement de taille et changent similairement de couleur lorsqu'elles se nourrissent (figure 6).
Figure 3. Individus adultes à jeun de la tique à pattes noires (rangée du haut) et de la tique américaine du chien (rangée du bas). À noter les différences de coloration et de taille entre les deux espèces.

Équivalent textuel pour la figure 3
Figure 4. Stades de développement de la tique à pattes noires à jeun (1-larve, 2-nymphe, 3-mâle adulte et 4-femelle adulte). La pièce de 10 cents sur laquelle les tiques ont été photographiées donne une bonne idée de la taille relative de chacun des stades.

Équivalent textuel pour la figure 4
Figure 5. Tiques à pattes noires femelles à divers stades d'engorgement. À noter les changements de taille et de coloration.

Équivalent textuel pour la figure 5
Figure 6. Nymphes de tique à pattes noires à jeun, partiellement gorgées et entièrement gorgées. À noter les changements de taille et de coloration.

Équivalent textuel pour la figure 6
Élimination des tiques
Pour extraire une tique incrustée dans la peau, il faut la saisir le plus près possible de la surface de la peau à l'aide d'une pince à épiler et la tirer doucement vers le haut en évitant d'exercer des mouvements de rotation ou de l'écraser. Si des citoyens hésitent à extraire une tique découverte sur eux-mêmes ou un membre de leur famille, l'Agence recommande de consulter un professionnel de la santé. Ce dernier pourra fournir des renseignements sur les symptômes possibles des maladies transmises par les tiques. Il sera ainsi possible de reconnaître plus hâtivement les symptômes et d'obtenir rapidement un traitement. Dans ses messages s'adressant au grand public, l'Agence conseille aux patients de conserver toute tique extraite de leur corps dans un sac hermétique ou un flacon de pilules, ainsi que de noter l'endroit et la date de la morsure. On leur recommande ensuite de surveiller la présence de symptômes et de consulter leur professionnel de la santé immédiatement s'ils se manifestent. Remarque : L'Agence recommande aux patients d'apporter la tique avec eux à l'occasion de leur rendez-vous médical afin d'aider les professionnels de la santé dans leur évaluation clinique des causes potentielles de l'apparition de la maladie.
Présentation de tiques à des fins d'identification et de dépistage
Lorsque cela est possible, il faut transmettre les tiques à des collaborateurs provinciaux qui identifieront de quelle tique il s'agit et n'expédieront que les tiques à pattes noires au Laboratoire national de microbiologie (LNM) de l'Agence. Le personnel du Laboratoire national de microbiologie procédera à un test de diagnostic de l'agent de la maladie de Lyme et de plusieurs autres agents pathogènes. Il convient de rappeler que ce programme de dépistage des tiques est conçu spécifiquement à des fins de surveillance en vue de mieux comprendre la distribution des tiques à pattes noires et leurs agents pathogènes associés. Le dépistage de ces tiques est très peu utile à des fins diagnostiques (c.-à-d. pour déterminer si un traitement est nécessaire ou non). Il existe par ailleurs des lignes directrices établies pour le traitement prophylactique des patients dont l'exposition aux tiques à pattes noires a été confirmée (Wormser et al., 2006). Pour obtenir de l'information sur l'endroit dans votre région où vous pouvez expédier les spécimens de tiques, veuillez communiquer avec le Laboratoire national de microbiologie par téléphone ou par courriel.
Laboratoire national de microbiologie
Téléphone : 204-789-2000
Courrie : ticks@phac-aspc.gc.ca
Veuillez prendre note que le Laboratoire national de microbiologie met habituellement au moins deux semaines à identifier les tiques, à effectuer des tests et à transmettre les résultats à la personne qui les a envoyées. Au cours de la période où les tiques adultes sont les plus actives (d'octobre à décembre), le Laboratoire national de microbiologie peut mettre de quatre à six semaines à traiter les demandes compte tenu du volume important de tiques qu'il reçoit.
Télécharger leun document PDF :
Veuillez suivre les directives sur la manutention et l'expédition des tiques et joindre à votre demande un formulaire de présentation de tiques (Document PDF - 767 ko - 1 page) rempli.
Références
Bacon RM, Kugeler KJ, Mead PS Surveillance for Lyme disease--United States, 1992-2006. MMWR Surveill Summ. 2008 Oct 3;57(10):1-9.
Bockenstedt, L. K. (2008). Infectious Disorders: Lyme Disease. In J. H. Klippel, J. H. Stone, L. J. Crofford, & P. H. White, Primer on the Rheumatic Diseases (13th ed., pp. 282-289). New York: Springer.
Centers for Disease Control and Prevention. (2005, February 11). Caution regarding testing for Lyme disease. MMWR, 54(5), 125.
Centers for Disease Control and Prevention. (2011, February 5). http://www.cdc.gov/ncidod/dvbid/lyme/index.htm.
Centers for Disease Control and Prevention. (2013, December 13). Three Sudden Cardiac Deaths Associatied with Lyme Carditis - United States, November 2012 - July 2013. MMWR, 62(49), pp. 993-996.
Dibernardo, A., Cote, T., Ogden, N. H., Lindsay, LR. (2014). The prevalence of Borrelia miyamotoi infection, and co-infections with other Borrelia spp. In Ixodes scapularis ticks collected in Canada. Parasites & Vectors. In Press.
Feder, H., Johnson, B., & O'Connell, S. e. (2007). A critical appraisal of 'chronic Lyme disease'. N. Engl. J. Med., 357, pp. 1422-1430.
Goroll, A.H., Mulley, A.G. (2014). Approach to the Patient with Lyme Disease (Chapter 160), in Primary Care Medicine: Office Evaluation and Management of the Adult Patient, Wolters Kluwer, Philadephia, pp.1152-1161.
Hatchette, T.F., Davis, I, & Johnston, B.L. (2014, May 29). Lyme disease: clinical diagnosis and treatment. CCDR, Vol 40-11, pp. 194-208.
Lindsay, L.R., Bernat, K. & Dibernardo, A. (2014, May 29). Laboratory diagnostics for Lyme disease. CCDR, Vol 40-11, pp. 209-217
Marques, A. R. (2010). Lyme Disease: A Review. Curr Allergy Asthma Rep, 10, pp. 13-20.
Meyerhoff, J.O., Diamond, H.S. (2014, September 10). Medscape. Medscape Reference: Drugs, Diseases & Procedures : http://emedicine.medscape.com/article/330178-clinical [consulté le 18 septembre 2014].
O'Connell, S. (2011). Lyme borreliosis. In S. Palmer, L. Soulsby, P. Torgerson, & D. W. Brown, Oxford Textbook of Zoonoses: Biology, Clinical Practice, and Public Health Control (2nd ed., pp. 82-91). Oxford: Oxford University Press.
Ogden, N. H., St-Onge, L., Barker, I. K., Brazeau, S., Bigras-Poulin, M., Charron, D. F., . . . O'Callaghan, C. (2008, May 22). Risk Maps for range expansion of the Lyme disease vector, Ixodes scapularis, in Canada now and with climate change. International Journal of Health Geographics, 7(24), 1-15.
Ogden, N., Artsob, H., Lindsay, L., & Sockett, P. (2008, October). Lyme Disease: A zoonotic disease of increasing importance to Canadians. Canadian Family Physician, 54, 1381-1384.
Ogden, N., Lindsay, L., Morshed, M., Sockett, P., & Artsob, H. (2008). The rising challenge of Lyme borreliosis in Canada. Canadian Communicable Disease Report, 34, 1-19.
Ogden NH, Koffi JK, Lindsay LR (2014a) Assessment of a screening test to identify Lyme disease risk. Canada Communicable Disease Report. 40, 83-87
Ogden NH, Koffi, JK, Pelcat Y, Lindsay LR (2014b) Environmental risk from Lyme disease in central and eastern Canada: a summary of recent surveillance information. Canada Communicable Disease Report. 40, 74-82
Stonehouse, A., Studdiford, J.S., Henry, C.A. (2007). An update on the diagnosis and treatment of early Lyme disease: "Focusing on the Bull's Eye, you may miss the mark". The Journal of Emergency Medicine, 39(5), e147-e151.
U.S. Department of Health and Human Services, Centers for Disease Control and Prevention. (2013 1st Edition). Tickborne Diseases of the United States. Fort Collins CO: Centers for Disease Control and Prevention.
Wormser, G., Dattwyler, R., Shapiro, E., & al., e. (2006). The clinical assessment, treatment and prevention of Lyme disease, human granulocytic anaplasmosis, and babesiosis: clinical practice guidelines by the Infectious Diseases of America. Clin Infect Dis, 43, 1089-1134.

Pour partager cette page, veuillez cliquez sur le réseau sociale de votre choix.